Czym jest osutka i czy może być objawem choroby wenerycznej?
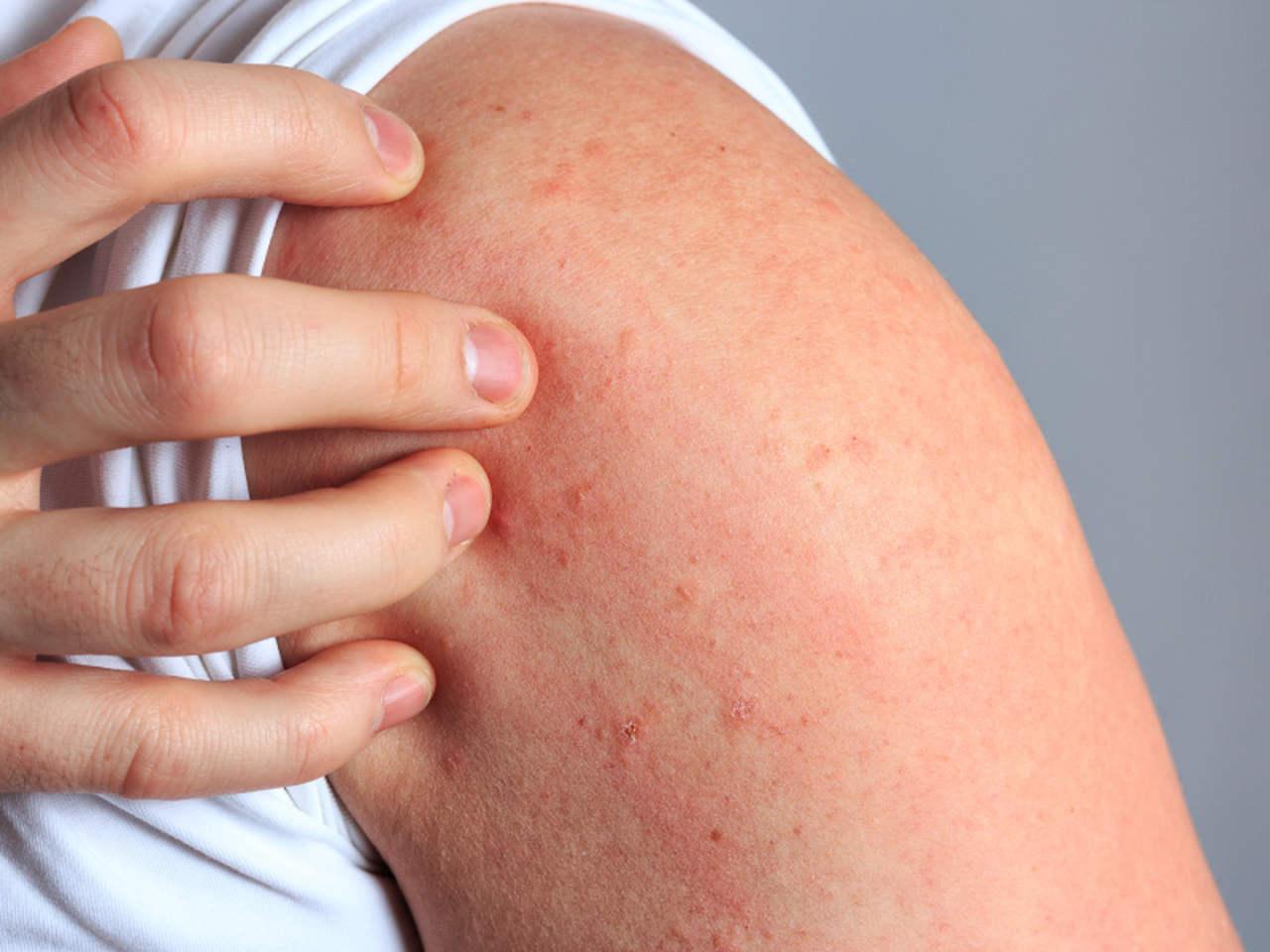
Osutka, czyli zmiany na skórze i błonach śluzowych, mogą być spowodowane wieloma czynnikami. Najczęściej występuje osutka polekowa, ale zmiany mogą pojawić się również w przebiegu alergii pokarmowych, chorób zakaźnych, a nawet w przypadku wybranych chorób przenoszonych drogą płciową.

Osutka – co to jest?
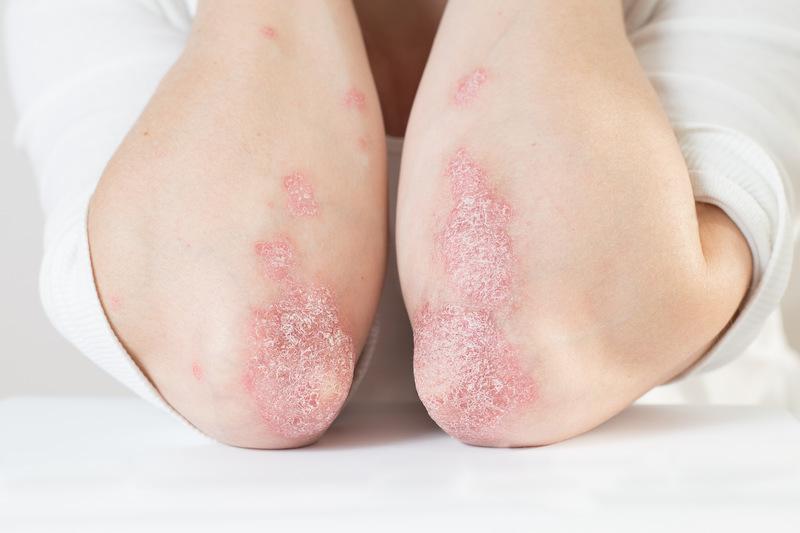
Osutką określa się zmiany na skórze i błonach śluzowych, które mogą być wywołane przez wiele czynników (leki, wirusy i bakterie w chorobach zakaźnych, ekspozycję na światło słoneczne) i przybierać różną postać. W zależności od dominującego rodzaju wykwitu można wyróżnić m.in. osutkę grudkową, krostkową, plamistą, plamisto-grudkową, liszajowatą i pęcherzową.
Jak wygląda osutka polekowa?
Osutki polekowe mogą pojawić się na skórze zarówno po miejscowym, jak i po doustnym/pozajelitowym stosowaniu leków. Zmiany nie są zwykle charakterystyczne dla określonej substancji, a ten sam lek może powodować wystąpienie wykwitów o różnej postaci. Osutka polekowa może mieć m.in. charakter pokrzywki, obrzęku, pęcherzy, rumienia, wyprysku, przebarwień, krostek, a nawet zmian krwotocznych.
Warto wspomnieć o kilku rodzajach osutek, których wystąpienie jest dość typowe dla stosowania określonych leków:
- rumień trwały – wyraźnie odgraniczony, może pojawiać się na skórze i błonach śluzowych, zawsze w tej samej okolicy ciała; zwykle wiąże się z przyjmowaniem leku z grupy barbituranów, salicylanów, sulfonamidów, metronidazolu lub środków antykoncepcyjnych;
- erythema multiforme, w tym zespół Stevena-Johnsona i zespół toksycznej nekrolizy naskórka – zmiany rumieniowe i nadżerkowe mogą w tym przypadku prowadzić do martwicy tkanek i stanowić zagrożenie życia; osutka może pojawić się m.in. po stosowaniu sulfonamidów, penicylin, fenotiazyny, furosemidu czy barbituranów;
- zmiany krwotoczne w wyniku przyjmowania sulfonamidów, tiazydów, penicylin, a nawet niesteroidowych leków przeciwzapalnych;
- rumień guzowaty po stosowaniu penicylin i sulfonamidów.
Rozpoznanie osutki polekowej opiera się przede wszystkim na danych z wywiadu (pojawienie się zmian w związku czasowym z przyjmowaniem danego leku, ustępowanie osutki po jego odstawieniu). W zależności od rodzaju zmian i ciężkości przebiegu choroby postępowanie (oprócz natychmiastowego zaprzestania stosowania leku będącego przyczyną schorzenia) może obejmować m.in. włączenie leków przeciwhistaminowych, sterydów, a w razie nadkażenia zmian, również antybiotyków. Istotne jest, aby wyraźnie odnotować w dokumentacji chorego informację o wystąpieniu osutki po danym leku i zalecić mu informowanie o tym fakcie każdego lekarza podczas badania podmiotowego.
Osutka jako objaw chorób zakaźnych
Osutka jest często występującym symptomem w przebiegu chorób zakaźnych, w tym tzw. schorzeń wieku dziecięcego. Może towarzyszyć zakażeniu wirusem różyczki, odry, ospy wietrznej i półpaśca, parwowirusem B19, wirusami Coxackie, a także infekcjom bakteryjnym (m.in. płonicy – szkarlatyny). Osutka bywa również objawem niektórych chorób przenoszonych drogą płciową.
Osutka w przebiegu chorób przenoszonych drogą płciową
Osutki skórne są jednym z typowych objawów kiły drugiego okresu, czyli etapu zakażenia krętkiem bladym (Treponema pallidum) między 9. tygodniem a 2. rokiem od zakażenia. Osutka wczesna zwykle ma charakter plamistych, rzadziej grudkowych zmian, położonych symetrycznie na całym ciele. Wykwity są na ogół jasnoróżowe i trudno dostrzegalne. Znikają samoistnie w ciągu 21 dni. Osutki nawrotowe pojawiają się najczęściej w ciągu pierwszego roku infekcji. Zwykle przyjmują postać osutki grudkowej z tendencją do łuszczenia się i sączenia, rzadziej obserwuje się osutkę grudkowo-krostkową.
Osutka plamisto-grudkowa, zlokalizowana na dłoniach, twarzy i tułowiu, może być symptomem ostrej choroby retrowirusowej, czyli zespołu objawów, który pojawia się u części zakażonych HIV w ciągu 4 tygodni od kontaktu z wirusem. Niestety często symptomy są bagatelizowane przez chorych, którzy nie zgłaszają się do lekarza, co może opóźnić diagnozę o wiele lat.
Zmiany skórne u osób z alergią pokarmową
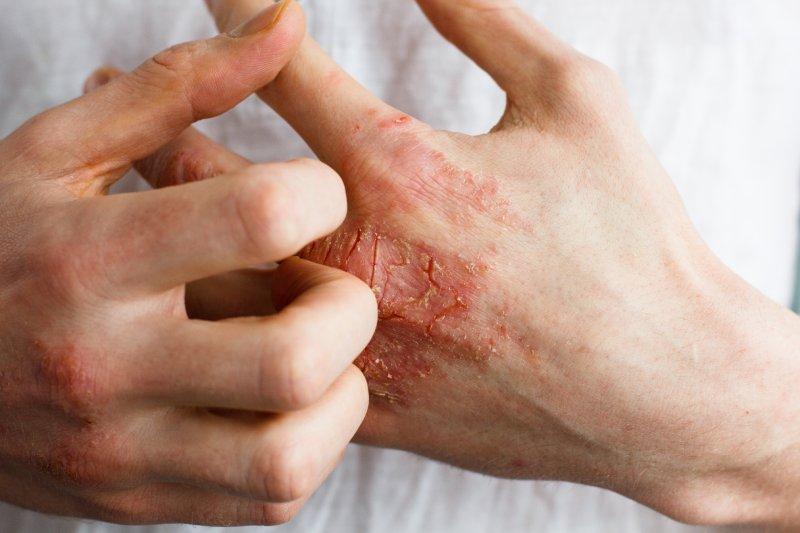
Osutka alergiczna u chorych na alergią pokarmową może przybierać postać wyprysku z towarzyszącym świądem i lichenizacją, pokrzywki lub zespołu alergii jamy ustnej (ang. oral allergy syndrome, w którego przebiegu pojawia się zaczerwienienie, obrzęk, pieczenie i świąd w obrębie jamy ustnej po kontakcie z alergenem pokarmowym). Najskuteczniejszym postępowaniem w przypadku alergii pokarmowej jest zidentyfikowanie alergenu odpowiedzialnego za występowanie objawów oraz jego eliminacja z diety.
Osutka świetlna – kiedy ją podejrzewać?
Osutka świetlna jest dość często obserwowanym schorzeniem, wywołanym działaniem promieniowania UVA lub UVB. Chorobę należy podejrzewać u osób, u których wykwity pojawiają się po ekspozycji na światło słoneczne, głównie w miejscach odsłoniętych (np. na dłoniach, twarzy, dekolcie). Pierwsze objawy pojawiają się zwykle w dzieciństwie, a ich największe nasilenie obserwuje się zwykle wiosną. Osutka świetlna może przyjmować różną postać, m.in. zmian:
- rumieniowych,
- pęcherzykowych,
- grudkowych.
Rozpoznanie osutki świetlnej jest stosunkowo proste w przypadku charakterystycznego wywiadu oraz obecności wykwitów w miejscach narażonych na światło słoneczne. Potwierdzeniem diagnozy jest dodatnia próba świetlna (wykorzystuje się podczas niej lampy imitujące światło słoneczne).
Leczenie osutki świetlnej polega na fotochemoterapii (PUVA), stosowaniu beta-karotenu oraz regularnej ochrony skóry (kosmetyków z filtrem o wskaźniku protekcji wynoszącym przynajmniej 60).
Bibliografia
- Jabłońska S., Majewski S., Choroby skóry i choroby przenoszone drogą płciową, Wydawnictwo Lekarskie PZWL, Warszawa 2010.
- Kang J., Febrile Illness with Skin Rashes, “Infection & Chemotherapy”, 2015, dostęp online: listopad 2022, https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4607768/.
- Altman K., Vanness E., Westergaard R., Cutaneous Manifestations of Human Immunodeficiency Virus: a Clinical Update, “Current Infectious Disease Reports”, 2015, dostęp online: listopad 2022, https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4447481/.
- Tudor M. i in., Syphilis, “StatPearls”, 2022, dostęp online: listopad 2022, https://www.ncbi.nlm.nih.gov/books/NBK534780/.