Choroby przenoszone przez kleszcze - co warto wiedzieć?
- Choroby przenoszone przez kleszcze – jak rozpoznać ugryzienie?
- O czym świadczy pojawienie się rumienia w miejscu ukąszenia?
- Choroby przenoszone przez kleszcze – jak często występuje borelioza?
- Jakie objawy i wyniki badań świadczą o boreliozie?
- Choroby przenoszone przez kleszcze – kleszczowe zapalenie mózgu
- Anaplazmoza – rzadka bakteryjna choroba przenoszona przez kleszcze
- Babeszjoza – odkleszczowa choroba pierwotniakowa
- Czy zasadne jest badanie usuniętego z miejsca wkłucia kleszcza?
- Jakie badania są przydatne w diagnozowaniu chorób odkleszczowych?
Kleszcze to niewielkie pajęczaki, których organizm może stanowić miejsce bytowania niebezpiecznych i chorobotwórczych w stosunku do człowieka drobnoustrojów. Następstwem ugryzienia przez kleszcza jest ich transmisja do organizmu człowieka oraz rozwój chorób odkleszczowych m.in. boreliozy lub kleszczowego zapalenia mózgu. W zależności od czynnika etiologicznego, choroby przenoszone przez kleszcze dzielimy na bakteryjne, wirusowe oraz wywoływane przez pierwotniaki. W tekście poniżej znajdziesz przykłady bakteryjnej, wirusowej i pierwotniakowej choroby przenoszonej przez kleszcze, wraz z opisem możliwości ich diagnozowania w sieci laboratoriów DIAGNOSTYKA.

Choroby przenoszone przez kleszcze – jak rozpoznać ugryzienie?
Największe ryzyko ukąszenia przez kleszcza przypada na okres jego wzmożonego żerowania, czyli na przełom marca i kwietnia, lipiec (sezon jagodowy) i wrzesień (sezon grzybowy). Należy jednak pamiętać, że ze względu na ocieplenie klimatu i łagodne zimy, ukąszenie przez kleszcza może przydarzyć się przez cały rok.
Miejsca, w których jesteśmy najbardziej narażeni na choroby przenoszone przez kleszcze, to zwykle łąki i lasy, parki i trawniki w mieście, a nawet przydomowe skwerki i ogródki. Dane statystyczne pokazują, że 70% osób z rozpoznanymi chorobami odkleszczowymi nie pamięta incydentu ukąszenia przez kleszcza.
Ten fakt tłumaczony jest obecnością specyficznych substancji w ślinie pajęczaka, które znieczulają skórę ofiary, ale także rozrzedzają jej krew po to, aby nie tworzyła skrzepu w miejscu ukąszenia. Widocznym skutkiem ukąszenia jest jedynie niewielki ślad na skórze, któremu mogą towarzyszyć świąd i pieczenie, niekiedy także obrzęk lub/i zaczerwienienie.
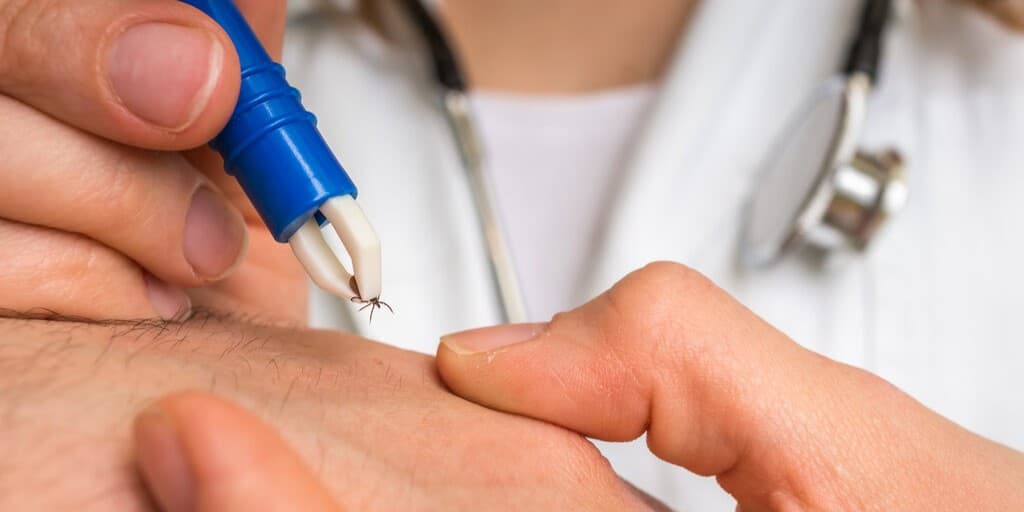
Prawdopodobieństwo zarażenia chorobą odkleszczową rośnie wraz z czasem żerowania kleszcza na organizmie człowieka. Dlatego też w sytuacji, w której widzimy kleszcza wbitego w naszą skórę podstawową czynnością, którą należy wykonać jest jego natychmiastowe, ale prawidłowe usunięcie oraz odkażenie miejsca po ukąszeniu. Ważna jest również wnikliwa i rzetelna obserwacja tej części skóry przez następne 3–4 tygodnie, oraz zwracanie uwagi na subtelne objawy możliwie rozwijającej się choroby odkleszczowej (najczęściej objawy grypopodobne).
O czym świadczy pojawienie się rumienia w miejscu ukąszenia?
Zaobserwowanie koncentrycznie rozchodzącej się (wędrującej) zmiany wokół miejsca ukąszenia jest objawem, na który powinniśmy szczególnie zwrócić uwagę, ponieważ jej wystąpienie z dużym prawdopodobieństwem świadczy o bakteryjnej infekcji krętkami Borrelia. Bakterie te są czynnikiem etiologicznym najczęściej występującej i diagnozowanej w Polsce choroby przenoszonej przez kleszcze – boreliozy. Obserwowana zmiana skórna tzw. rumień wędrujący jest uznawana za patognomoniczny objaw choroby, na podstawie którego w sposób pewny może być postawiona diagnoza lekarska oraz wdrożone leczenie, bez konieczności wykonywania dodatkowej diagnostyki.
Gdy zauważysz podejrzaną zmianę na skórze, skoncentrowaną wokół miejsca ukąszenia, zrób jej obrys długopisem lub pisakiem, dzięki czemu łatwiej ocenisz czy granice rumienia się poszerzają. Typowy rumień wędrujący ma około 4 cm średnicy, stopniowo się powiększa oraz przyjmuje obraz „bawolego oka” lub „tarczy”, w której bledszy środek z centralnym zaczerwienieniem otoczony jest czerwoną obręczą. Warto jednak pamiętać, że rumień może wyglądać różnie.
Szczególnie ciężko będzie go zaobserwować na owłosionej skórze głowy, na tułowiu może osiągać nieoczekiwane, wręcz ogromne rozmiary, które dodatkowo mogą przybierać bardzo nieregularne formy. Jeśli zaobserwujesz u siebie niepokojące zmiany wokół miejsca ukąszenia, koniecznie udaj się do lekarza, który oceni czy zmiana skórna to objaw wymagającej leczenia wczesnej postaci boreliozy.
Niestety, nawet wśród 30% pacjentów zainfekowanych krętkami Borrelia, rumień wędrujący nie pojawia się pomimo toczącego się aktywnie zakażenia, co przeciąga w czasie postawienie właściwej diagnozy.
Choroby przenoszone przez kleszcze – jak często występuje borelioza?
W raporcie Narodowego Instytutu Zdrowia Publicznego – Państwowego Zakładu Higieny potwierdzono ponad 4 tysiące przypadków boreliozy w okresie od 1 stycznia do 15 lipca 2021 r. Szacuje się jednak, że każdego roku na choroby przenoszone przez kleszcze np. boreliozę zapada wielokrotnie więcej osób, a liczba ta może sięgać nawet 20 tysięcy przypadków rocznie.
Różnica ta wynika z niezdiagnozowania sporej ilości pacjentów, których objawy grypopodobne wczesnej fazy, czy też występujące w fazie późnej zapalenie stawów, problemy kardiologiczne, neuropatie, porażenia nerwów, zmiany skórne o charakterze zanikowym, nie kojarzone są z chorobą odkleszczową, którą jest borelioza.
Jakie objawy i wyniki badań świadczą o boreliozie?
Jedynym objawem na podstawie, którego możliwe jest rozpoznanie boreliozy bez konieczności wykonywania dalszej diagnostyki laboratoryjnej jest rumień wędrujący. W każdym innym przypadku podejrzenia zakażenia krętkami Borrelia, należy stosować się do wydanych w 2018 roku przez PTEiLChZ (Polskie Towarzystwo Epidemiologów i Lekarzy Chorób Zakaźnych), a także towarzystwo CDC (Centers for Disease Control and Prevention, Atlanta) wytycznych dotyczących dwustopniowego diagnozowania choroby.
W diagnostyce boreliozy zastosowanie znalazły testy serologiczne, które polegają na wykrywaniu w materiale pobranym od pacjenta (surowica, płyn mózgowo – rdzeniowy) swoistych przeciwciał klasy IgM lub/i IgG skierowanych przeciwko krętkom Borrelia. Ponieważ przeciwciała w organizmie, w odpowiedzi na zakażenie bakteriami Borrelia, pojawiają się nie wcześniej niż 3-4 tygodnie od ukąszenia, wcześniejsza diagnostyka z użyciem testów serologicznych nie ma sensu. Zbyt wczesne diagnozowanie choroby może spowodować otrzymanie wyniku fałszywie ujemnego i w konsekwencji zaniechanie postępowania terapeutycznego.
W pierwszej kolejności pacjentom podejrzanym o zarażenie boreliozą, zleca się wykonanie testów w kierunku swoistych przeciwciał IgM Borelioza IgM lub IgG Borelioza IgG metodą ELISA lub CLIA. Na tym etapie uzyskanie wyniku ujemnego zakańcza proces diagnostyczny i jest wynikiem wiarygodnym wykluczającym diagnozę boreliozy. W przypadku wyniku nierozstrzygającego lub dodatniego, należy wykonać badanie weryfikujące z wykorzystaniem metody Westernblot Borelioza IgG met. Western Blot, Borelioza IgM met. Western Blot.
W boreliozie przebiegającej z objawami neurologicznymi, dodatkowo istotnymi oznaczeniami są Borelioza IgG w PMR, Borelioza IgM w PMR, Borelioza IgG w surowicy i PMR, met. Western Blot Ze względu na konieczność pobrania płynu mózgowo – rdzeniowego są to badania wykonywane w warunkach szpitalnych.
Wśród badań laboratoryjnych, pomagających w postawieniu diagnozy, znajdują się również badania molekularne Borrelia burgdorferi DNA met. real time PCR, jakościowo, które pozwalają na wykrycie DNA krętków w materiale takim jak płyn mózgowo-rdzeniowy lub płyn stawowy.
Choroby przenoszone przez kleszcze – kleszczowe zapalenie mózgu
Kleszczowe zapalenie mózgu (KZM) jest zaraz po boreliozie drugą co do częstości diagnozowania w Polsce chorobą odkleszczową. W 2019 roku odnotowano 265 przypadków zachorowań na KZM, w tym 80% z nich zdiagnozowano w województwach z dużym obszarem zalesienia, czyli podlaskim, warmińsko – mazurskim i mazowieckim.
Chorobę zajmującą ośrodkowy układ nerwowy wywołuje wirus RNA z rodziny Flaviviridae, rodzaj Flavivirus. Kleszcze (Ixodes ricinus, Ixodes persulcatus) zarażają się wspomnianym wirusem od zwierząt dzikich (myszy, jeże, wiewiórki, jeleniowate), domowych i gospodarskich (krowy, konie, owce, psy) oraz przez ukąszenie przenoszą go do organizmu człowieka. Inną, możliwą drogą zakażenia jest spożywanie przez człowieka przetworów mlecznych lub niepasteryzowanego mleka od zwierząt, będących rezerwuarem wirusa, lub transfuzja zakażonej krwi.
Obraz kliniczny kleszczowego zapalenia mózgu odpowiada zapaleniu opon mózgowo-rdzeniowych i/lub mózgu, najrzadziej zapaleniu rdzenia kręgowego. Rozwija się w przeciągu miesiąca od ukąszenia, a pierwsze pojawiające się we wczesnej fazie choroby objawy to ból głowy i mięśni kończyn, ból gałek ocznych, osłabienie, złe samopoczucie, nudności, wymioty i ból brzucha.
Na zajęcie infekcją ośrodkowego układu nerwowego wskazuje rozwinięcie się neurologicznej fazy zakażenia, w której wśród objawów występują: drgawki, zaburzenia świadomości, niedowłady kończyn, zaburzenia czucia, porażenia nerwów i mięśni oddechowych, zaburzenia mowy oraz połykania. W związku z brakiem patognomonicznych (znamiennych) objawów odróżniających kleszczowe zapalenie mózgu od innych neuroinfekcji, rozpoznanie choroby przenoszonej przez kleszcze wymaga potwierdzenia laboratoryjnego. Ze względu na przebieg choroby i stan pacjentów, pobranie materiałów do badań laboratoryjnych odbywa się najczęściej na oddziałach szpitalnych.
Do postawienia diagnozy kleszczowego zapalenia mózgu niezbędne jest zestawienie występujących u pacjenta objawów klinicznych choroby z wynikami badań laboratoryjnych krwi i/lub płynu mózgowo – rdzeniowego. Potwierdzenie w surowicy i/lub w płynie mózgowo – rdzeniowym obecności swoistych przeciwciał w klasie IgM TBE (wirus kleszczowego zapalenia mózgu), IgM met. ELISA, TBE (wirus kleszczowego zapalenia mózgu), IgM met. ELISA w PMR i IgG TBE (wirus kleszczowego zapalenia mózgu), IgG met. ELISA, TBE (wirus kleszczowego zapalenia mózgu), IgG met. ELISA w PMR, skierowanych przeciwko wirusowi, daje podstawę pewnego rozpoznania choroby.
Badania molekularne Kleszczowe zapalenie mózgu, TBEV RNA met. real time RT- PCR, jakościowo, polegające na wykryciu materiału genetycznego wirusa wykonywane są stosunkowo rzadko, ponieważ w fazie neurologicznej choroby, w której pacjent najczęściej trafia do szpitala, RNA wirusa jest już zazwyczaj nieobecne – zarówno w surowicy jak i płynie mózgowo rdzeniowym. Poza diagnostyką serologiczną i molekularną wykonuje się także podstawowe badanie analityczne i biochemiczne płynu mózgowo- rdzeniowego oraz badania obrazowe: tomografię i/lub rezonans magnetyczny głowy.
Kleszczowe zapalenie mózgu to jedyna choroba przenoszona przez kleszcze, której można skutecznie zapobiegać stosując szczepienie ochronne. W Polsce dostępne są 2 szczepionki, dla większości osób odpłatne, refundowane jedynie wśród najbardziej narażonej na zachorowanie grupy pracowników instytucji leśnych.
Anaplazmoza – rzadka bakteryjna choroba przenoszona przez kleszcze
Kolejną bakteryjną, natomiast niezmiernie rzadko diagnozowaną chorobą przenoszoną przez kleszcze jest anaplazmoza, określana również mianem anaplazmozy granulocytarnej. Według statystyk Państwowego Zakładu Higieny, w Polsce odnotowuje się rocznie zaledwie kilka przypadków zachorowań. Drobnoustrojami przenoszonymi przez kleszcze do organizmu człowieka są bakterie Gram-ujemne Anaplasma phagocytophilum, które w szpiku kostnym wnikają do wnętrza komórek prekursorowych neutrofili. Konsekwencją tego procesu jest upośledzenie funkcji powstających neutrofili, odpowiedzialnych za zwalczanie infekcji.
Choroba rozwija się zazwyczaj w przeciągu 3 tygodni od ukąszenia. Poza objawami grypopodobnymi występują nudności, biegunki i wymioty, powiększenie węzłów chłonnych, śledzony i wątroby. W ciężkim przebiegu choroby rozwija się niewydolność nerek, zakrzepica, pojawiają się drgawki i śpiączka. Późna diagnoza choroby pogarsza rokowanie pacjenta.
W diagnostyce laboratoryjnej wczesnej postaci anaplazmozy ważnym badaniem jest rozmaz krwi, w którym jeszcze przed rozpoczęciem antybiotykoterapii, uwidocznione zostają w neutrofilach wtręty skupionych komórek bakteryjnych. Po 2-4 tygodniach od zakażenia możliwa jest diagnostyka serologiczna choroby, czyli wykrycie swoistych przeciwciał skierowanych przeciwko bakteriom – badania: Anaplasma phagocytophilum IgM metodą IIF oraz Anaplasma phagocytophilum IgG jakościową metodą IIF.
Babeszjoza – odkleszczowa choroba pierwotniakowa
Babeszjoza, zwana również pod nazwą piroplazmoza, wywoływana jest przez pierwotniaki z rodzaju Babesia. Tak jak w przypadku anaplazmozy, według statystyk Państwowego Zakładu Higieny, w Polsce odnotowuje się rocznie zaledwie kilka przypadków zachorowań. Przeniesione do organizmu człowieka przez kleszcza pierwotniaki wnikają do krwinek czerwonych, prowadząc do ich rozpadu i niedokrwistości (anemii) hemolitycznej.
Choroba rozwija się zazwyczaj w przeciągu 6 tygodni od ukąszenia i może przebiegać pod dwoma postaciami – infekcji grypopodobnej lub ciężkiego stanu wymagającego hospitalizacji. Ciężki przebieg choroby charakteryzuje się nasiloną anemią wywołaną rozpadem krwinek czerwonych, w konsekwencji hematurią (krew w moczu), żółtaczką, niewydolnością wątroby i nerek, zaburzeniami neurologicznymi, również zaburzeniami oddychania.
Najważniejszym badaniem w diagnostyce babeszjozy jest rozmaz krwi Babesia spp. parazytemia, badanie mikroskopowe krwi – Badania – Sklep DIAGNOSTYKI – Online kupisz badania w obniżonych cenach. W 2-3 tygodniu od ukąszenia we wnętrzu erytrocytów można zaobserwować wtręty różnych form pierwotniaków. Nie wcześniej niż po 2 tygodniach od zakażenia możliwa jest także diagnostyka serologiczna choroby, czyli wykrycie swoistych przeciwciał skierowanych przeciwko pierwotniakom Babesia – badania: Babesia microti IgG jakościową metodą IIF oraz Babesia microti IgM jakościową metodą IIF.
Czy zasadne jest badanie usuniętego z miejsca wkłucia kleszcza?
W ofercie badań sieci laboratoriów DIAGNOSTYKA dostępne jest badanie kleszcza usuniętego z miejsca wkłucia, które ma na celu potwierdzenie lub wykluczenie obecności materiału genetycznego przenoszonych przez kleszcze patogenów i ocenę ryzyka potencjalnego zakażenia Badanie kleszcza – Borrelia burgdorferi DNA met. real time PCR – Pakiety Badań – Sklep DIAGNOSTYKI – Online kupisz badania w obniżonych cenach
Pozytywny wynik tego badania powinien wyczulić pacjenta na zmiany skórne w postaci rumienia wędrującego oraz dyskretne, czasem lekceważone grypopodobne objawy, które mogą świadczyć o toczącej się bakteryjnej lub wirusowej infekcji odkleszczowej. Zdiagnozowanie zakażenia we wczesnym etapie i podjęcie skutecznej farmakoterapii, znacząco zwiększa szanse na całkowite wyleczenie i zmniejsza ryzyko rozwoju ewentualnych powikłań.
Jakie badania są przydatne w diagnozowaniu chorób odkleszczowych?
Istnieje możliwość wielopatogenowego nosicielstwa kleszcza, co oznacza, że w konsekwencji ukąszenia w organizmie człowieka rozwinie się więcej niż jedna infekcja (np. borelioza i anaplazmoza). Obserwuje się również przypadki współwystępowania boreliozy z innymi chorobami nie przenoszonymi przez kleszcze (np. borelioza i chlamydioza), które ze względu na złożoność objawów stanowią duży problem diagnostyczny.
Czytaj także artykuł: Laboratoryjna diagnostyka boreliozy: zasadność identyfikacji materiału genetycznego krętka w ciele kleszcza.
Bibliografia:
- Rekomendacja nr 2/2020 z dnia 30 listopada 2020 r. Prezesa Agencji Oceny Technologii Medycznych i Taryfikacji w sprawie zalecanych technologii medycznych, działań przeprowadzanych w ramach programów polityki zdrowotnej oraz warunków realizacji tych programów, dotyczących profilaktyki chorób odkleszczowych (boreliozy).
- Kleszczowe zapalenie mózgu w Polsce i na świecie. Ocena sytuacji epidemiologicznej KZM w Polsce w latach 2015-2019 w oparciu o dane pochodzące z nadzoru epidemiologicznego Dr hab. Iwona Paradowska-Stankiewicz, Prof. NIZP-PZH Mgr Jakub Zbrzeźniak Pracownia Epidemiologii Chorób Zwalczanych Drogą Szczepień Zakład Epidemiologii Chorób Zakaźnych i Nadzoru NIZP-PZH, Warszawa, 28.02.2021 r.
- Matowicka – Karna J, Białas J. Diagnostyka babeszjozy. Journal of Laboratory Diagnostics (2009), 45(2), p.175-177.
- Bakken JS, Dumler S. Human Granulocytic Anaplasmosis, Infectious Disease Clinics of North America ,Volume 22, Issue 3, September 2008, Pages 433-448
- Gajewski P, Szczeklik A. Interna Szczeklika 2017, Medycyna Praktyczna, Kraków (2017), p.2416-2420